04 februari 2019
.jpg)
1 Intra-uteriene systemen: algemeen
Inleiding
Intra-uteriene systemen zijn een zeer vaak gebruikte anticonceptiemethode. Naar schatting gebruiken 175 miljoen vrouwen over de hele wereld deze systemen.De eerste onderzoeken naar intra-uteriene systemen werden in het begin van de 20ste eeuw uitgevoerd.
In de loop der tijden namen deze systemen tal van vormen aan: afgeronde vormen, spiralen, lussen, trapeziums, dubbele S-vormen, T-vormen...
Hoe werken zij eigenlijk?
De plaatsing in de matrix (de baarmoeder) brengt er wijzigingen teweeg die de nesteling van het bevruchte eitje tegenwerken.Het aanwezige koper (in de koperspiraaltjes) werkt in op de spermatozoïden, die minder beweeglijk en minder actief worden, en op de geslachtscellen van de vrouw (ovocyten).
Naast deze werking op de spermatozoïden en ovocyten biedt het progestageen (levonorgestrel) in het hormonaal intra-uterien systeem een belangrijke bijkomende bescherming tegen een eventuele zwangerschap.
Hoe verkrijgen?
De intra-uteriene systemen zijn enkel verkrijgbaar op doktersvoorschrift en kunnen worden aangekocht in een apotheek.Vooraf moet de arts nagaan of er geen medische contra-indicatie is voor de plaatsing van een intra-uterien systeem.
Controlebezoeken worden aanbevolen enkele weken na de plaatsing en vervolgens ten minste één keer per jaar, behalve wanneer er zich problemen voordoen (zoals overvloedige en abnormale bloedingen...). In dat geval moet meteen een arts worden geraadpleegd.
Zijn ze een alternatief voor sterilisatie?
Veel echtparen die denken dat hun gezin compleet is, denken aan sterilisatie.De sterilisatie van de vrouw is een chirurgische ingreep waarbij de vrouw onherroepelijk steriel wordt omdat de eileiders worden afgesloten.Indien u kiest voor sterilisatie, dan blijft u zoals voorheen regels hebben. Tijdens de menopauze krijgt u ook symptomen die behandeld zullen moeten worden.
Wijzigingen in uw familiale situatie (echtscheiding, overlijden van een kind, nieuwe partner) kunnen ertoe leiden dat u na verloop van tijd ondanks alles toch opnieuw zin krijgt in een kind. Neem dus nooit gehaast de beslissing om over te gaan tot een sterilisatie, maar overweeg alle alternatieven.
Kan men tampons gebruiken met een intra-uterien systeem?
Ja. Het intra-uterien systeem wordt in de baarmoeder geplaatst en beïnvloedt dus niet de tampons die in de vagina worden ingebracht.De verwijdering.
Een intra-uterien systeem kan op gelijk welk moment zeer makkelijk worden verwijderd door een bevoegd arts.Hou er rekening mee dat seksuele betrekkingen in de week vóór de verwijdering van het intra-uterien systeem nog altijd kunnen leiden tot een zwangerschap (de spermatozoïden blijven actief).
Indien u tijdens dezelfde raadpleging uw intra-uterien systeem wilt vervangen door een nieuw, dan moet u geen bijkomende speciale voorzorgen nemen. Vermeld dit vooraf aan de arts, zodat die een systeem voor u heeft of zodat hij u een voorschrift kan geven.
Anticonceptie na een bevalling.
Het kan paradoxaal lijken, maar het komt vaak voor dat vrouwen al tijdens de zwangerschap nadenken over het anticonceptiemiddel dat ze na de geboorte van hun baby gaan gebruiken.Er moeten 8 tot 10 weken na de bevalling worden gewacht vooraleer een intra-uterien systeem kan worden geplaatst. Voor deze periode is de baarmoeder nog te kwetsbaar en moet er ondertussen een andere anticonceptiemethode worden toegepast (bijvoorbeeld het condoom).
Bij de keuze van het anticonceptiemiddel spelen meerdere factoren een belangrijke rol, zoals het feit of u al dan niet borstvoeding wenst te geven.
Na de bevalling heeft u de keuze uit tal van anticonceptiemethoden, elk met hun eigen voor- en nadelen. Sommige methoden zijn ook betrouwbaarder dan andere.
Indien u borstvoeding geeft, worden alle anticonceptievormen afgeraden die een oestrogeen bevatten. De enige alternatieven zijn dan de minipil (POP, Progestative Only Pill) en, na 8 tot 10 weken, de intra-uteriene systemen.
Indien u uw kind geen of slechts gedeeltelijk borstvoeding geeft, bent u niet beschermd tegen een eventuele zwangerschap. Ongeveer drie weken na de bevalling kan er immers opnieuw een eisprong plaatsvinden.
2 Het hormonaal intra-uterien systeem: details.
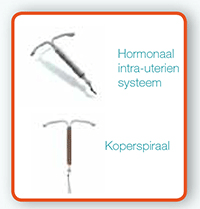
Wat is het precies?
Het hormonaal intra-uterien systeem wordt ook “hormoonspiraaltje” genoemd en is een moderne en zeer betrouwbare vorm van anticonceptie.Het is een klein soepel voorwerp in T-vorm dat door een bevoegde arts in de baarmoeder wordt geplaatst. Het systeem heeft een reservoir dat een hormoon bevat: levonorgestrel. Nadat het in de baarmoeder is geplaatst, laat het reservoir dagelijks zeer kleine hoeveelheden van dit hormoon vrij.
Een dergelijk systeem kan maximaal 5 jaar geplaatst blijven. Indien nodig, kan het nadien worden vervangen. Maar het kan ook voor een kortere periode worden geplaatst (bijvoorbeeld als u geen kinderen plant binnen een periode van twee jaar of langer).
Het wordt aangeraden het hormonaal intra-uterien systeem te laten plaatsen tijdens de menstruatie.
De bijzondere werking van het systeem.
Het hormonaal intra-uterien systeem wordt in de baarmoeder geplaatst. Het geeft zeer kleine hoeveelheden levonorgestrel vrij, een hormoon dat vergelijkbaar is met het progesteron dat van nature door het lichaam wordt geproduceerd.Het hormoon in dit systeem beschermt op meerdere manieren tegen zwangerschappen:
- Het slijm in de baarmoederhals wordt dikker en viskeuzer. Hierdoor hebben de spermatozoïden het moeilijker om door te dringen tot de baarmoeder en om een eitje te bevruchten.
- Het baarmoederslijmvlies verandert en wordt dunner, waardoor de nesteling van een eventueel bevrucht eitje in de baarmoeder wordt voorkomen. De bloedingen worden lichter en minder pijnlijk.
- De beweeglijkheid en de activiteit van de spermatozoïden worden afgeremd.
Kleine praktische gids.
De verpakking.Het hormonaal intra-uterien systeem is uitsluitend beschikbaar op medisch voorschrift.
Bij de apotheker krijgt u het hormonaal intra-uterien systeem in een grote platte doos, maar dat is geen reden tot paniek! In werkelijkheid is het een heel klein ding. Het wordt in deze doos gewoon geleverd met zijn plaatsingssysteem.
Het systeem dient absoluut te worden geplaatst door een bevoegde arts.
Controlebezoeken.
Een controleonderzoek wordt aanbevolen na de eerste regels die volgen op de plaatsing van het hormonaal intra-uterien systeem. In het algemeen vindt dit bezoek 4 tot 6 weken na de plaatsing plaats. Er wordt eveneens aangeraden om één keer per jaar een controlebezoek uit te voeren. Praat hierover met uw arts.
Het wordt eveneens sterk aanbevolen om een arts te raadplegen wanneer:
- u een constante pijn voelt in de onderbuik, koorts maakt of last hebt van ongewone vaginale afscheiding;
- de geslachtsgemeenschap pijnlijk is;
- u een deel van het hormonaal intra-uterien systeem kunt aanraken;
- u de draadjes van het hormonaal intra-uterien systeem niet meer kunt voelen;
- uw bloedverlies overvloedig en langdurig is.
Nadat het hormonaal intra-uterien systeem is geplaatst, moet u zich de komende vijf jaar geen zorgen meer maken over uw anticonceptiemethode. Na die tijd moet het door een bevoegde arts worden verwijderd en indien nodig, vervangen. Maar het kan ook voor een kortere periode worden geplaatst (bijvoorbeeld als u geen kinderen plant binnen een periode van twee jaar of langer).
Tijdens de raadpleging bij uw arts om het hormonaal intra-uterien systeem te verwijderen, kunt u vragen of die meteen een nieuw plaatst. Praat hier vooraf over met uw arts, zodat hij er zeker eentje voor u ter beschikking heeft of zodat hij er vooraf eentje kan voorschrijven. Het hormonaal intra-uterien systeem kan ook zo vaak als nodig worden vervangen (op doktersadvies).
Voor wie is het geschikt?
Algemeen kan worden gesteld dat dit een geschikt systeem is voor vrouwen* die op zoek zijn naar een comfortabel, betrouwbaar, modern en zorgeloos anticonceptiemiddel.
Als de contra-indicaties* nauwkeurig worden nageleefd, dan is er geen enkele reden om geen hormonaal intra-uterien systeem te plaatsen bij vrouwen die nog geen kinderen hebben gehad (“nullipare vrouwen”).
Het is even betrouwbaar als sterilisatie maar biedt het voordeel dat het omkeerbaar is (“in het geval dat...”, “men weet maar nooit...”).
Dit systeem kan ook worden voorgesteld aan vrouwen:
- die in de toekomst (nog) kinderen willen hebben, maar die een anticonceptiemiddel wensen waar ze niet aan hoeven te denken.
- die geen kinderen meer wensen en die niet willen overgaan tot sterilisatie.
- die last (vermoeidheid, gebrek aan energie) hebben van overbloedig bloedverlies bij de maandstonden (menorragie).
- die klachten ten gevolge van de menopauze hebben (met oestrogeensupplement).
Betrouwbaarheid.
Het hormonaal intra-uterien systeem is een zeer betrouwbaar anticonceptiemiddel. Op dat vlak, maar dan ook alleen op dat vlak, is het vergelijkbaar met de vrouwelijke sterilisatie (het hormonaal intra-uterien systeem is wel een omkeerbare methode). Het is werkzaam zodra het in de baarmoeder is geplaatst.Tijdens de borstvoeding.
Bij het hormonaal intra-uterien systeem is de dosis hormonen die elke dag wordt vrijgegeven (en dus aanwezig is in het bloed) veel geringer dan bij alle andere hormonale anticonceptiemiddelen.Vroeger werd aan vrouwen die borstvoeding gaven, afgeraden om een hormonale anticonceptiemethode te gebruiken, omdat dit kon leiden tot een geringere melkproductie. Het gebruik van een hormonaal intra-uterien systeem heeft geen invloed op de melkproductie en het gehalte van hormonen die in de moedermelk is gemeten, is uiterst klein.

Wijzigingen van het bloedingspatroon.
Wanneer u een hormonaal intra-uterien systeem gebruikt, zal uw bloedingspatroon wellicht een wijziging ondergaan. Het bloedverlies kan lichter, korter en minder pijnlijk worden.Uit klinische onderzoeken is gebleken dat een jaar na het plaatsen van een hormonaal intra-uterien systeem ongeveer 75 % van de vrouwen een lichter bloedverlies heeft gedurende 2 dagen per maand, terwijl 20 % helemaal geen bloedingen meer heeft.
Bij een aantal vrouwen kunnen de bloedingen helemaal verdwijnen meteen na de plaatsing van een hormonaal intra-uterien systeem.
Tijdens de eerste maanden na de plaatsing kunnen zich onregelmatige bloedingen voordoen. Meestal gaat het om het verlies van slechts enkele bloeddruppels (spotting). Het kan enkele maanden duren voor een nieuw evenwicht wordt bereikt.
Bij sommige vrouwen kunnen deze onregelmatige bloedingen niet voorkomen, zelfs na de plaatsing.
Nog vragen?
Kan men het systeem voelen nadat het is geplaatst?In principe voelt u het intra-uterien systeem niet. Uw partner of uzelf zullen het niet voelen tijdens de geslachtsgemeenschap. Toch is het soms mogelijk dat u de draadjes ervan voelt. Als dat een probleem wordt, neem dan contact op met de arts die het systeem heeft geplaatst.
Wat zijn de contra-indicaties bij het gebruik van een hormonaal intra-uterien systeem?
In de volgende gevallen dient u het hormonaal intra-uterien systeem niet te gebruiken:
Zwangerschap of vermoeden van zwangerschap; bestaande of opnieuw optredende bekkeninfectie; infectie van de lagere genitale tractus; baarmoederinfectie na de bevalling; baarmoederinfectie na abortus in de afgelopen 3 maanden; infectie van de baarmoederhals; cellulaire anomalieën van de baarmoederhals; baarmoeder- of baarmoederhalskanker of het vermoeden van een dergelijke kanker; abnormale vaginale hemorragie van onbekende oorsprong; anomalieën van de baarmoederhals of de baarmoeder, met name fibroïden als die de baarmoederholte vervormen; elke situatie die de vatbaarheid voor infecties verhogen; actieve leveraandoeningen of levertumor; overgevoeligheid voor een van de bestanddelen van het hormonaal intra-uterien systeem.
Wat zijn mogelijke ongewenste nevenwerkingen van het hormonaal intra-uterien systeem?
Bij het gebruik van het intra-uterien hormoonspiraaltje is het heel normaal dat u een wijziging vaststelt in uw menstruatiebloedingen. Het kan gaan om spotting, een verkorting of een verlenging van de duur van de regels, het verdwijnen van de regels, overvloedige bloedingen of menstruatiepijn.
Zoals bij elk ander anticonceptiemiddel kunnen ook hier ongewenste nevenwerkingen optreden. Meestal zijn die licht en van voorbijgaande aard. Het kan gaan om hoofdpijn, pijn in de onderbuik, rugpijn, huidproblemen, vaginale bloedingen, gevoelige borsten, vaginale ontsteking, depressie en humeurwisselingen, misselijkheid en waterretentie (oedeem).
Deze ongewenste effecten kunnen vaker voorkomen tijdens de eerste maanden na de plaatsing en verdwijnen bij een langer gebruik.
In zeldzame gevallen kan de baarmoeder geperforeerd raken. Uit studies is gebleken dat dit zich voordoet bij minder dan 1 op de 1000 plaatsingen (Inki P., Eur. J. Contraception & Reprod. Health Care 2007).
Een uitstoting is niet uit te sluiten.
Praat hierover met uw arts.
Lees de bijsluiter aandachtig.
3 Koperspiraaltjes: details
Oorsprong.
Oorspronkelijk waren de eerste spiraaltjes waarschijnlijk kleine steentjes die wellicht samen met riet terechtkwamen in de baarmoeder van wijfjeskamelen.Bij de vrouw zou het kunnen gegaan hebben om wollen tampons die in de baarmoederholte werden ingebracht.
Op het einde van de jaren 50 verschenen de eerste moderne intra-uteriene systemen pas echt. De meest gebruikte hiervan waren vervaardigd uit kunststof, relatief inerte metalen, draadjes of kokers die cytotoxische koperionen vrijgaven die opgerold waren of vastgehecht aan structuren in kunststof...

Maar veel eerder waren Richard Richter en Ernst Gräfenberg in het begin van de 20ste eeuw begonnen aan hun onderzoek naar de ontwikkeling van intrauteriene systemen. Zij beschreven eveneens de technieken voor de plaatsing en hoe problemen moesten worden aangepakt.
 In Japan werd in de jaren dertig een nieuw systeem ontwikkeld door Tenrei Ota: een metalen systeem gevormd door een centrale schijf die met stralen vastgemaakt was aan een buitenring.
In Japan werd in de jaren dertig een nieuw systeem ontwikkeld door Tenrei Ota: een metalen systeem gevormd door een centrale schijf die met stralen vastgemaakt was aan een buitenring.In 1965 werd anticonceptie in de Verenigde Staten gelegaliseerd en door de ontwikkeling van de kunststofindustrie kon worden geëxperimenteerd met nieuwe intra-uteriene systemen. Zo ontstonden lussen, spoelen en spiralen. Dankzij het «geheugen» van kunststof konden deze vormen behouden blijven in de baarmoeder, zelfs na de plaatsing.

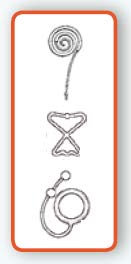 J. Lippes voegde een draadje toe aan het spiraaltje, waardoor het makkelijker kon worden verwijderd. Hierdoor steeg ook het bewustzijn dat de spiraaltjes «in situ» bleven. Het spiraaltje in lusvorm werd gebruikt door meer dan 30 miljoen gebruiksters overal ter wereld, uitgezonderd China.
J. Lippes voegde een draadje toe aan het spiraaltje, waardoor het makkelijker kon worden verwijderd. Hierdoor steeg ook het bewustzijn dat de spiraaltjes «in situ» bleven. Het spiraaltje in lusvorm werd gebruikt door meer dan 30 miljoen gebruiksters overal ter wereld, uitgezonderd China.De Oostenrijker Tietze bewees met zijn onderzoek in de jaren 60 dat de werkzaamheid van de spiraaltjes in kunststof rechtstreeks afhing van de grootte en het oppervlak. Tegelijk beschreef hij de frequentie van de problemen met bloedingen, pijn of bijwerkingen die met de systemen van die tijd te maken hadden.

Later ontwikkelde H. Tatum een plastic systeem in T-vorm, waarmee hij de bijwerkingen en het aantal uitstotingen wou verminderen. De werkzaamheid van het systeem viel nog steeds relatief zwak uit: de kans op zwangerschap op jaarbasis bedroeg nog altijd 18 op 100. Om werkzamer te zijn had hij samen met J. Zipper het idee om de koperdraden op te rollen rond een structuur in T-vorm. De werkzaamheid steeg aanzienlijk vanaf het moment dat het oppervlak van de koperdraden 200 mm² bedroeg.
Sindsdien werden tal van systemen ontwikkeld en op de markt gebracht.
Specifiek werkingsmechanisme.
Elk vreemd voorwerp, waar het zich ook in het lichaam bevindt, veroorzaakt een ontstekingsreactie van de naburige cellen. De baarmoeder reageert op dezelfde manier wanneer er een koperspiraaltje in wordt aangebracht. Het slijmvlies raakt dan geïrriteerd.De koperspiraaltjes werken de innesteling tegen omdat ze het endometrium wijzigen.
Door de vorm en de grootte veroorzaakt het koperspiraaltje een soort trauma aan het endometrium. Daarna ontstaat er een niet-specifieke ontstekingsreactie (reactie op het vreemd voorwerp).
Deze ontstekingsreactie wordt gekenmerkt door een cellulaire indringing die de innesteling tegenwerkt.
De koperconcentratie ter hoogte van het baarmoederhalskanaal werkt in op de beweeglijkheid en de leefbaarheid van de spermatozoïden.
Ten opzichte van andere metalen heeft koper een krachtige werking op de vruchtbaarheid. Het kan door een cytotoxische activiteit ook inwerken op de eicel.
Deze twee reacties verminderen de kansen op bevruchting, maar sluiten het evenwel ook niet volledig uit.
Kleine praktische gids.
Hoe lang kan het worden behouden?Dit is een niet-hormonaal anticonceptiemiddel op lange termijn.
In het algemeen werkt het drie jaar.
Voor wie is het geschikt?
Deze methode kan geschikt zijn voor vrouwen met een contra-indicatie voor hormonen.
Koperspiraaltjes kunnen ook in meer bijzondere omstandigheden worden gebruikt, zoals bijvoorbeeld als «morning-afterspiraaltje». Wanneer de morning-afterpil gecontra-indiceerd is of wanneer de tijdsperiode ervoor verstreken is, kan een dergelijk spiraaltje met spoed worden geplaatst binnen 6 dagen na een onbeschermde geslachtsgemeenschap.
Betrouwbaarheid.
Het aantal zwangerschappen na een gebruik van 12 maanden ligt tussen 0,2 en 3,1 op 100 vrouwen.De werkzaamheid hangt af van het model en het kopergehalte van het spiraaltje.
Tijdens de borstvoeding.
Koperspiraaltjes hebben geen invloed op de borstvoeding.Wijzigingen van het bloedingspatroon.
Van koperspiraaltjes is gekend dat zij bij de meeste vrouwen het volume van de bloedingen en het aantal dagen ervan verhogen.Variatie van het bloedingsvolume (in ml) na een jaar.
(Koperspiraaltje in vergelijking met het hormonaal intra-uterien systeem).

Nog vragen?
Wat zijn de contra-indicaties bij het gebruik van het koperspiraaltje?
De contra-indicaties van koperspiraaltjes zijn bestaande of recente acute genitale infecties, zwangerschappen, antecedenten van buitenbaarmoederlijke zwangerschappen, aanzienlijke misvormingen van de baarmoeder, submuceuze fibroïden, endometriumpoliepen, niet-gediagnosticeerde genitale hemorragie, kanker van de genitale tractus, valvulaires cardiomyopathie met een hoog risico op endocarditis, hemostasen, immunosuppressieve behandelingen, ziekte van Wilson en koperallergieën.Wat zijn de mogelijke nevenwerkingen van koperspiraaltjes?
Tot de ongewenste nevenwerkingen van koperspiraaltjes behoren:- Pijn aan het bekken,
- Overvloedigere en pijnlijkere bloedingen,
- Risico op uitstoting of perforatie van de baarmoeder,
- Risico op buitenbaarmoederlijke zwangerschap,
- Infecties
4 Overs uw regels
Zijn regels echt nodig?
Het is een mythe om te denken dat vrouwen absoluut elke maand moeten menstrueren. Uit een studie is gebleken dat er geen medische voordelen verbonden zijn aan de regels.Zijn uw regels normaal of overvloedig?
Naast een anticonceptiemiddel is het hormonaal intra-uterien systeem een zeer doeltreffende behandeling tegen overvloedige regels die ook nog wel “menorragieën” worden genoemd.Vrouwen praten hier niet over of kunnen ook niet vergelijken. Daarom zijn bij veel vrouwen de regels veel overvloediger dan normaal en dat kan hun levenskwaliteit en welzijn sterk verminderen...
Bij zogenaamd “normale” regels wordt tijdens deze periode gemiddeld 35 tot 60 ml bloed verloren (4 tot 6 maandverbanden per 24 uur).
Boven 80 ml worden de regels als “te overvloedig” beschouwd (meer dan één maandverband om de 2 uur gedurende ten minste 3 dagen). Dit worden “menorragieën” genoemd.
Bij overvloedige regels gaan bepaalde tekenen niet onopgemerkt voorbij:
- Noodzaak om regelmatig het maandverband of de tampon te vernieuwen (meer dan een keer om de twee uur gedurende ten minste drie dagen). Een vrouw die menstrueert, wisselt normaal gemiddeld 4 tot 6 keer per dag van maandverband.
- Onmogelijkheid om een volledige nacht door te slapen zonder te hoeven op te staan om van maandverband te veranderen.
- Noodzaak om twee maandverbanden tegelijk te gebruiken en ze vaak te wisselen.
- Vermoeidheid, energieverlies... die tijdens deze periode zelfs tot uitputting kunnen leiden. Dit komt omdat overvloedige regels een zeer sterke verwijdering van ijzer in het bloed kunnen veroorzaken. Dit ijzer is nodig om uw energie op peil te kunnen houden.
- Rugpijn, buikkrampen, duizeligheid enzovoort zijn andere tekenen.
De belangrijkste gevolgen van te overvloedige regels zijn dus vermoeidheid, energieverlies, moeite om zich te concentreren bij het werk of bepaalde huishoudelijke taken, zelfs totale uitputting.
Ook nog te vermelden zijn mogelijke pijnen, de onmogelijkheid om helder gekleurde kleren te dragen (vrees voor vlekken), om een normaal sociaal leven te leiden of bepaalde sporten te beoefenen, de indruk minder aantrekkelijk te zijn, absenteïsme op het werk, een gevoel van onbehagen tegenover anderen...
Te overvloedige regels kunnen werkelijk negatieve gevolgen hebben op uw welzijn en uw levenskwaliteit.
Bij overvloedige regels en menorragieën is het hormonaal intra-uterien systeem dus een goede keuze: het vermindert sterk en significant de bloedingen en kan bij bepaalde vrouwen ze zelfs helemaal laten verdwijnen.